¿Se Debe Intubar a los Pacientes con COVID-19?
En algunos de los primeros estudios que se realizaron en la provincia de Wuham, se indicaron tasas de mortalidad altas en pacientes con COVID-19 que fueron conectados a la respiración mecánica (entre el 81 %1 y el 97 %2). Los autores de estos estudios señalaron la necesidad de realizar más estudios y comentaron que esos resultados podrían estar relacionados con el hecho de que los pacientes que necesitaron respiración mecánica ya se encontraban en una fase bastante grave de la enfermedad. Aun así, los números fueron contundentes y, a medida que la pandemia continua, en los círculos clínicos se ha aceptado ampliamente que los pacientes con COVID-19 conectados a respiradores no presentan buenos resultados. Incluso en los medios de comunicación populares se ha comenzado a diversificar el cuento de “se necesitan más respiradores” hacia “algunos médicos se alejan de los respiradores para pacientes con el virus”.3
¿Por qué no usar la intubación como primera línea de defensa?
Si bien todavía desconocemos la tasa de mortalidad definitiva de pacientes con COVID-19 conectados a respiradores, las organizaciones de la salud de todo el mundo han comenzado a recomendar que se evite la intubación como tratamiento de primera línea. La Organización Mundial de la Salud (OMS), los Centros para el Control y la Prevención de Enfermedades (CDC) de los Estados Unidos, la Sociedad Americana de Cuidados Intensivos (SCCM), así como también las recomendaciones de China, Italia, Alemania, Australia y otros, aconsejan utilizar opciones no invasivas, como la oxigenoterapia de alto flujo (por ejemplo, la insuflación nasal a alta velocidad [HVNI] o la cánula nasal de alto flujo [HFNC]). En las recomendaciones, se establecen restricciones para estos ensayos y solo se aconseja la respiración mecánica si el paciente no puede estabilizarse con los modos no invasivos de asistencia de oxigenación.
La respiración mecánica es una herramienta clave para salvar vidas, pero conlleva riesgos conocidos, como la necesidad de sedar al paciente, mayor riesgo de inflamación, riesgo de neumotórax y barotraumatismo, entre otros.4 Una vez que se conecta al paciente a la respiración mecánica, este no puede hablar, comer ni beber y puede necesitar más atención de los prestadores de servicios médicos (HCP), lo que los expone con más frecuencia a un paciente infectado.
En cambio, la aplicación de la oxigenoterapia de alto flujo produce significativamente menos efectos secundarios y de menor gravedad. El paciente puede permanecer sin sedantes e interactuar con los profesionales de la salud. Con respecto al riesgo de transmisión para los prestadores de servicios médicos, los modelos por computadora sugieren que el uso de mascarillas quirúrgicas durante la práctica de las terapias de HVNI puede reducir el riesgo de dispersión de partículas y, con ello, la posibilidad de que los prestadores de servicios médicos entren en contacto con partículas infectadas.5
Claramente, tener una terapia de alta velocidad es una herramienta, no una solución milagrosa. Algunos pacientes se deterioran y necesitan de la respiración mecánica. Esto plantea la siguiente pregunta: ¿qué pacientes son buenos candidatos para qué herramienta?
“Hipoxia silenciosa” frente a “síndrome de dificultad respiratoria aguda (SDRA)”
Gattinoni y colegas publicaron un artículo en Intensive Care Medicine que podría ayudar a resolver esta pregunta. El documento se titula “COVID-19 pneumonia: different respiratory treatment for different phenotypes?” (Neumonía de COVID-19: ¿distintos tratamientos respiratorios para diferentes fenotipos?) y permite identificar dos tipos diferentes de pacientes con COVID-19.6 Ambos fueron diagnosticados mediante una tomografía computarizada (TAC). Los autores denominaron “Tipo L” a uno de los tipos de pacientes (o “hipoxia silenciosa”) y “Tipo H” al otro, que se asemeja más al síndrome de dificultad respiratoria aguda (SDRA). En la Tabla 1, se resumen las características que describieron los autores.
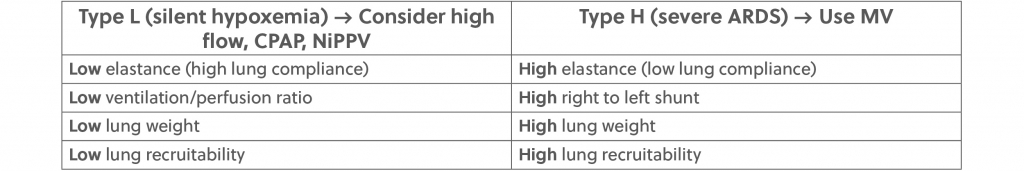
Los autores señalaron que en su muestra de pacientes (n = 150), el Tipo L se observó en el 70 % al 80 % de los pacientes, mientras que el Tipo H se observó en el 20 % al 30 %. De acuerdo con los autores, esto sugiere que el Tipo H podría mejorar si lo intuban inmediatamente, mientras que para el Tipo L, las herramientas de primera línea sugeridas son el alto flujo, la CPAP y la NiPPV.
Se puede acceder al documento completo y constituye otra perspectiva posible para el tratamiento de esta enfermedad nueva.
Referencias